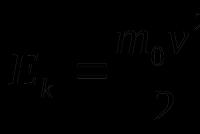Наследственный сколиоз. Сколиоз передается по наследству
- Врожденные.
- Диспластические (неправильное развитие тканей, органов или частей тела) и возникающие на фоне генетической предрасположенности.
- Неврогенные сколиозы:
- после полиомиелита (полиомиели́т - детский спинномозговой паралич, острое, высококонтагиозное (лат. contagiosus заразительный, заразный; синоним заразительность) инфекционное заболевание, обусловленное поражением серого вещества спинного мозга полиовирусом и характеризующееся преимущественно патологией нервной системы);
- после миненгоэнцефалита (воспаление оболочек и вещества головного мозга) или детского церебрального паралича (собирательный термин, объединяющий группу хронических непрогрессирующих симптомокомплексов двигательных нарушений);
- болевые нейрорефлекторные.
- Дистрофические и дисобменно — гормональные сколиозы.
- Идиопатические сколиозы.
- Сколиозы, возникающие от различных причин: после травмы, рахита, туберкулезного спондилита, опухолей позвоночника и др.
Врожденные сколиозы
Врожденные сколиозы встречаются у 2-3% детей, которые обусловлены грубыми аномалиями развития позвоночника.
Причиной развития сколиотической деформации является аномалия позвонков.
Наиболее часто встречаются дефекты развития тел позвонков:
- Клиновидные и трапециевидные позвонки.
- Полупозвонки с добавочными ребрами.
- Односторонее сращение тел, дужек или поперечных отростков.
- Синостоз (вид непрерывного соединения костей посредством костной ткани) ребер.
- Нередки множественные аномалии развития, например, неправильная форма позвонков и одновременное сращение ребер.
Врожденные сколиозы позвоночника формируются внутриутробно и нередко сочетаются с другим деформациями: косолапостью, синдактилией (врожденный порок, генная наследственная болезнь, проявляющаяся в полном или неполном сращивании пальцев кисти/стопы в результате не наступившего их разъединения в процессе эмбрионального развития) и полидактилией, кривошеей, воронкообразной деформацией грудной клетки.
Прогрессирование деформации зависит не столько от возраста, сколько от характера и тяжести деформации позвоночника и спинного мозга. У большинства детей болезнь прогрессирует медленно, не образуя большой сколиотической дуги и торсии позвоночника.
Диспластические сколиозы
Эта группа составляет 65 – 70% среди всех больных сколиотической болезнью и по клиническому течению это наиболее тяжелая форма заболевания.
Причины возникновения
- Спондилодисплазия (незаращение дужек позвонка, люмболизация или сакрализация, спондилолиз и спондилолистез), которая чаще всего локализуется в поснично — крестцовом отделе повоночника.
- Миелодисплазия (врожденное недоразвитие спинного мозга).
- Сирингомиелия (хроническое прогрессирующее заболевание нервной системы, при котором в спинном мозгеобразуются полости).
- Миопатия (хронические прогрессирующие наследственные нервно-мышечные заболевания, характеризующиеся первичным поражением мышц),
- Нарушение осанки.
Симптомы
- Гипотония (пониженный мышечный тонус) мышц конечностей.
- Разболтанность суставов.
- Плоскостопие.
- Вегето-сосудистые нарушения, проявляющиеся акроцианозом (синюшная окраска кожи, связанная с недостаточным кровоснабжением мелких капилляров), гипергидрозом (повышенное потоотделение) и другими расстройствами.
- Все симптомы со стороны нервной системы могут проявляться у членов семьи и родственников больных диспластическим сколиозом, что свидетельствует о врожденной предрасположенности к развитию сколиотической болезни.
Характерные особенности
- Быстро прогрессирующее течение.
- Развитие больших сколиотических дуг с резкой торсией (поворот позвонков вокруг вертикальной оси) тел позвонков и образованием реберного горба.
- Деформация грудной клетки снижает жизненную емкость легких в результате чего нарушается внешнее дыхание, развивается гипоксия.
Неврогенные сколиозы
Чаще всего являются следствием перенесенного полиомиелита или детский церебральный паралич. К этой же группе относятся сколиозы функционального характера – болевые или нейрорефлекторные.
Причина возникновения: в результате нарушения мышечного равновесия и изменения статической нагрузки.
Характерная особенность: формирование тотального одностороннего искривления позвоночника без образования компенсаторных дуг. На почве детских церебральных параличей сколиозы развиваются редко, и они отличаются отсутствием быстрого прогрессирования.
При опухолевых процессах сколиотическая деформация формируется за счет рефлекторного напряжения мышц. Позвоночник, в этом случае, жестко фиксирован. Подвижность позвоночника резко ограничена или полностью отсутствует.
Дистрофические и дисобменно-гормональные сколиозы
Причины заболевания:
- Перенесенная остеохондропатия апофизов тел позвонков, например, болезнь Шойерман–Мау (прогрессирующее развитие кифоза позвоночника в период интенсивного роста ребенка). Как правило, сколиозы не прогрессируют и не вызывают обезображивания грудной клетки.
- Синдром Марфана — врожденное системное заболевание, в основе которого лежит нарушение обменных процессов в соединительной ткани, снижающие ее прочность.
Характерная особенность (Синдром Марфана):
- Слабость мышечной системы.
- Разболтанность в суставах.
- Гипотония.
- Плоско-вальгусные стопы.
- Деформация грудной клетки и позвоночника.
- Арахнодактилия (паукообразное удлинение со сгибанием в межфаланговых суставах пальцев рук и ног).
- Обменные нарушения в соединительной ткани позвоночника при синдроме Марфана сочетаются с патологическими нарушениями в нервной системе.
Идиопатические сколиозы
Группа больных с идиопатическими сколиозами (сколиоз позвоночника от невыясненных причин) составляет 15-20%. Для возникновения и прогрессирования сколиоза необходимо сочетание трех факторов:
- Первичного патологического фактора (например, диспластические изменения в спинном мозге, позвонках, межпозвонковых дисках), который может быть и приобретенным.
- Общего патологического фона организма (обменные или гормональные нарушения).
- Статико — динамические нарушения.
В процессе формирования и развития сколиоза позвоночника прогрессирование дефформации зависит от возраста и физиологических “скачков” роста скелета. При ассиметричном росте позвонков происходит укорачение связок и мышц на вогнутой стороне сколиоза, а выпуклой — их растяжение.
Классификация идиопатического сколиоза:
По характеру деформации позвоночника различают С-образный, S- образный и тотальный сколиоз.
- С — образный сколиоз имеет одну дугу искривления. Возможен после травмы позвоночника, туберкулезного спондилита, проявление сколиотической болезни.
- S — образный сколиоз имеет две дуги, направленные в противоположные стороны. Чаще всего наблюдается некомпенсированный сколиоз, где первичная дуга по степени искривления значительно превосходит вторичную. Характеризуется быстрым прогрессированием болезни. Реже встречается компенсированный S — образный сколиоз. В этих случаях оба искривления (поясничное и грудное) появляются одновременно, одинаковы по степени искривления и оба первичны. Характеризуется медленным прогрессированием болезни.
- Тотальный сколиоз — в искривление вовлечены почти все грудные и поясничные позвонки, образующие одну пологую дугу. Пологая форма деформации — следствие отсутствия компрессионных возможностей организма для образования противоположного искривления. Тотальный сколиоз быстро прогрессирует и с большим трудом поддается стабилизации. Вызывает грубое обезображивание фигуры человека и тяжелые нарушения функции дыхания.
По типу сколиоза различают:
- шейный;
- грудной (на уровне VII — X грудных позвонков);
- поясничный (на уровне от XII грудного до III поясничного позвонка);
- грудо — поясничный (на уровне X — XII грудных позвонков).
Степень деформации позвонков при сколиозе
Сколиоз I степени. При сколиозе I степени искривление позвоночника мало заметно. При осмотре можно выявить второстепенные признаки:
- асимметрия надплечий и лопаток при грудном сколиозе и поясничного треугольника при поясничном;
- при пальпации можно определить отклонение остистых отростков от средней линии;
- при обследовании больного можно выявить слабость длинных мышц спины, косых и прямых мышц живота. Таз располагается горизонтально;
- угол сколиотической дуги — 10-15०.
Основные жалобы, как правило, на ранних стадиях предъявляются только на наличие нарушения осанки. Со стороны внутренних органов нарушений, вызванных сколиотической деформацией, не отмечается.
Сколиоз II степени. При сколиозе II степени ведущими симптомами становятся хорошо видимые признакидеформации позвоночника и грудной клетки:
- асимметрия надплечий и треугольников талии, которые становятся видимыми даже через одежду;
- реберный горб. Он становится видимым при наклоне туловища вперед;
- мышечный валик в поясничной области;
- при пальпации остистых отростков хорошо определяется С- или S-образная деформация;
- при поясничной локализации деформации происходит выраженная торсия и наклон таза в сторону;
- угол искривления — 10 — 30०.
Сколиоз III степени. При сколиозе III степени деформация позвоночника и грудной клетки приобретает отчетливые формы с нарушением конфигурации туловища, перекосом таза.
Признаки и последствия:
- реберный горб становится видимым даже в вертикальном положении туловища;
- плоскость надплечий не совпадает с плоскостью таза;
- туловище отклоняется от вертикальной оси;
- грубые анатомические изменения, происходящие в телах позвонков и ребрах, ведут к патологическим изменениям в сосудистой сети позвоночника;
- деформация позвоночного канала приводит к смещению спинного мозга. Происходит сдавление венозного сплетения твердой мозговой оболочкой;
- развивается сердечно — сосудистая недостаточность: тахикардия, ощущение сердцебиения, учащение дыхание при малейшей нагрузке;
- сколиотическая дуга — 30-60०.
4. Сколиоз IV степени. При сколиозе IV степени определяется тяжелая деформация всего туловища. Прекращается его рост.
Синонимы заболевания: боковое искривление позвоночника, кифосколиоз, деформация позвоночника, горб, горбатость.Вступление
Сколиоз – это боковое искривление позвоночника. Если ваш ребенок страдает сколиозом, вид на позвоночник сзади может выявить один или более изгибов, не соответствующих норме.
Сколиоз – это наследственное заболевание, но врачи зачастую не знают причину его возникновения. Тяжелой формой сколиоза чаще страдают девочки, чем мальчики. У взрослых проявление сколиоза, который появился еще в детстве, но не был диагностирован или не подвергался лечению, может ухудшаться со временем. В других случаях сколиоз может возникнуть у взрослых вследствие дегенеративного заболевания суставов позвоночника.
К счастью часто при сколиозе состояние не ухудшается, а все, что необходимо для ребенка – это периодические медосмотры. Детям, имеющим сильное искривление, которое прогрессивно увеличивается, может потребоваться ношение корсета, операция или и то и другое.
Симптомы
Позвоночник – это изящная структура, со стороны он напоминает вытянутую букву «S», верхняя часть спины наклонена наружу, а нижняя часть спины слегка изогнута внутрь. Хотя если смотреть сзади, позвоночник будет выглядеть прямой линией от основания шеи до копчика. Сколиоз – это боковое искривление позвоночника.
К внешним признакам и симптомам сколиоза относятся:
- неровное расположение плеч;
- выпирание угла одной лопатки;
- ассиметрия талии;
- ассиметрия кожных складок туловища;
- перекос таза;
- наклон в одну сторону.
Если кривизна сколиоза усугубляется, позвоночник тоже начинает скручиваться или изгибаться, в дополнение к боковому искривлению. Это приводит к тому, что ребра на одной стороне тела выпирают наружу, образуя реберный горб. На другой стороне же формируется глубокая впадина, что вместе деформирует туловище. Тяжелая степень сколиоза может вызывать боль в спине и затрудненное дыхания.
Причины
Врачи не знают, что обуславливает самый распространенный вид сколиоза. Если причина не выявлена, сколиоз называется идиопатическим.
Иногда сколиоз может быть обусловлен основным заболеванием, поражающим нервно-мышечную систему, разницей длины ног или врожденным дефектом. Сколиоз также может возникнуть во время развития плода. Врожденный сколиоз – это вид врожденного дефекта, влияющего на развитие позвонков, он может развиваться одновременно с другими врожденными заболеваниями, такими как патология почек.
Сколиоз – это наследственное заболевание, однако в наследственности играют роль генетические (наследственные) факторы, которые еще не были выявлены. Врачи также считают, что патология спинного мозга и мозгового ствола играет свою роль при некоторых случаях сколиоза. Неправильная осанка, диета, упражнения или ношение сумок, портфелей и рюкзаков не являются причинами сколиоза.
Факторы риска
Причина многих случаев сколиоза неясна (идиопатический). Зачастую сколиоз впервые замечают в подростковом периоде, в период быстрого роста. Рост тела часто является причиной усугубления существующего искривления.
Кроме роста, факторы риска, вероятно вызывающие усугубление искривления, включают:
- Пол . Искривление у девочек зачастую более усугублено, чем у мальчиков.
- Возраст . Чем младше ребенок при появлении сколиоза, тем выше вероятность последующего усугубления искривления.
- Градус искривления . Чем больше размер искривления, тем выше вероятность последующего усугубления искривления.
- Расположение . Искривление в средне-нижней части позвоночника менее вероятно будет прогрессировать, чем искривления верхней части.
- Заболевания позвоночника при рождении . Дети, рожденные со сколиозом (врожденный сколиоз) имеют большую степень риска усиления искривления. Врожденный сколиоз считается врожденным дефектом, влияющим на размер и форму костей позвоночника.
Когда следует обращаться к врачу
Развитие сколиоза обычно проявляется постепенно и почти всегда проходит безболезненно. Искривление может развиваться таким образом, что ни родители, ни ребенок не замечают его. Важно как можно раньше выявить искривление, чтобы начать лечение, которое может предотвратить усиление деформации позвоночника.
К сожалению, сколиоз обычно проявляется в период, когда дети начинают стесняться своего тела (10-15 лет), поэтому, иногда родители и другие лица могут не увидеть эту проблему. Проследите, чтобы ваш ребенок прошел медосмотр, если вы заметили любые признаки сколиоза.
Хотя и редко, сколиоз может привести к серьезным проблемам, связанным со здоровьем, например, сильная боль в спине, затрудненное дыхание, физические дефекты и даже травма легких и сердца. Если в вашей семье есть история такого заболевания, ребенка должен осмотреть врач.
Тесты и постановка диагноза
Детский врач может проверить наличие сколиоза во время плановых медосмотров здорового ребенка. Многие школы участвуют в программах, проводящих медосмотры на наличие сколиоза. Если в школе у вашего ребенка заподозрили сколиоз, посетите врача, чтобы подтвердить этот диагноз.
Врач соберет анамнез ребенка и семьи и может предпринять следующие шаги для постановки диагноза:
- Физикальный осмотр . Врач осмотрит позвоночник, а также плечи, бедра, ноги и ребра в поисках признаков сколиоза.
- Рентген . Врач может назначить рентгенологическое обследование для подтверждения диагноза и определения размера искривления позвоночника. В последующем проводятся периодические рентгеновские обследования с целью мониторинга искривления и оптимизации решения в отношении лечения.
Врачи характеризуют детский сколиоз, основываясь на форме и размере искривления, расположения искривления и других факторах:
- Форма . Искривление бывает поперечным, в форме букв «C» или «S». Изгиб позвоночника нарушает природное положение ребер и мышц, расположенных рядом с позвоночником.
- Расположение . Искривление может развиваться в верхней части спины, там, где находятся ребра (торакальное), в нижней части спины (поясничное) или в обеих областях (пояснично-грудной).
- Направление . Сколиоз может изгибать позвоночник влево или вправо.
- Угол . Врачи измеряют угол искривления на рентгеновских снимках. Нормальный позвоночник, без сколиоза, рассматриваемый со спины, имеет угол 0 градусов – это прямая линия. Очень сильное искривление, предающее позвоночнику горизонтальное положение или параллельно полу, имеет угол 90 градусов. Сколиозом считается искривление позвоночника более 10 градусов. Большинство врачей могут выявить даже малейшее искривление во время физикального осмотра, но размер сколиоза определяется с помощью рентгена. Детский врач может сравнивать эти величины в последующем, чтобы увидеть, не усилилось ли искривление.
- Причина . Около 85 процентов случаев сколиоза являются идиопатическими, означая, что причина не известна.
Осложнения
Хотя большинство пациентов, страдающих сколиозом, имеют слабую форму этого заболевания, иногда сколиоз может вызвать осложнения, которые включают:
Поражения легких и сердца . При сколиозе тяжелой степени, когда искривление составляет более 70 градусов, ребра могут прижиматься к легким и сердцу, затрудняя дыхание и биение сердца. В случаях очень тяжелого сколиоза, когда искривление составляет более 100 градусов, могут развиться поражения легких и сердца. В случае нарушения дыхания повышается риск возникновения легочных инфекций и пневмонии.
Заболевания спины . Взрослые, страдающие сколиозом, также как и дети, вероятнее будут ощущать хроническую боль в спине, в отличие от других людей. Также у пациентов со сколиозом, не подвергавшимся лечению, может развиться спондилоартроз.
Схема тела . Ваш ребенок может стесняться своей болезни, такие дети чаще замкнуты, малообщительны, избегают социума. Как родитель, постарайтесь вовлечь вашего ребенка в различные виды деятельности, которые придают уверенность. Поощряйте дружбу и нормальные отношения с другими детьми.
Лечение
Дети со сколиозом имеют незначительное искривление, менее 20 градусов, им не нужны корсеты или проведение операции. Проходите периодические медосмотры и делайте рентген, чтобы убедиться, что искривление не усугубляется (не прогрессирует). Все еще растущим детям необходимы медосмотры раз в 6 месяцев, чтобы проверить, не произошли ли изменения в состоянии искривления позвоночника.
Решение о лечении сколиоза основывается на многих клинических факторах. Существуют рекомендации по поводу слабого, среднего и тяжелого искривления, но решение о начале лечения всегда принимается на индивидуальной основе. Решения о лечении зависят от возраста ребенка, его зрелости, пола, семейного анамнеза, размера искривления на рентгеновских снимках и в зависимости от того, насколько долго он или она будет еще расти.
Корсеты
Если ребенок имеет искривление от 20 до 40 градусов и еще находится в фазе роста, врач может порекомендовать носить корсет. Ношение корсета не вылечит сколиоз и не исправит искривление, но он предотвращает дальнейшее прогрессирование искривления. Большую часть корсетов носят все время, днем и ночью. Корсеты от сколиоза могут предотвратить прогрессирование и необходимость хирургического лечения в 90% случаев. Как многие другие разновидности лечения, корсеты от сколиоза являются эффективными лишь в том случае, если их носят согласно предписанию. Сам ребенок и его семья должны понять важность ношения корсета.
Дети, которые носят корсет, обычно могут участвовать практически во всех сферах деятельности, они имеют лишь незначительные ограничения. Дети могут снимать корсет, чтобы участвовать в спортивных мероприятиях или в другой физической деятельности.
Как только скелет становится зрелым, в возрасте 15-16 лет для девочек и 17-18 лет для мальчиков, или если искривление становится слишком большим, более 40-45 градусов, корсет уже не сможет помочь.
Корсет не сможет помочь, если ребенок не будет носить его согласно предписанию врача. Корсет может вызывать чувство дискомфорта, может казаться странным поначалу. После начального периода привыкания, ребенок начнет чувствовать себя в корсете нормально. Вашему ребенку может понадобится помощь в создании положительного отношения к ношению корсета и поддержанию здоровой схемы тела.
Операция
Если искривление у ребенка больше, чем 40-50 градусов, врач может порекомендовать проведение операции, поскольку сколиоз такой тяжести может прогрессировать с течением жизни ребенка, не имеет никакого смысла использовать нетрадиционные методы исправления позвоночника (массаж, мануальная терапия, специальные упражнения). Ношение корсета также не может помочь на данной стадии развития болезни.
Оперативное вмешательство позволяет вернуть к нормальной жизни детей. При этом позвоночник выравнивается максимум на 80 процентов. Оптимальный возраст для операции – 10 - 15 лет при искривления позвоночника 40 - 60 градусов. Хотя оперуються и старшие пациенты (от 5 до 40 лет). С увеличением угла искривления возрастает сложность и стоимость операции. Часто при искривлениях 3 – 4 степени нужны две и более операций. Операция заключается в вживлении в позвоночник металлической конструкции (винтов, крючков), которые позволяют выравнивать позвоночник на специальных стержнях. После операции обычно не используются корсеты, гипс и т.п.
Срок госпитализации при одной операции около 10 дней. Такие операции также показаны и при кифозах , посттравматических и послеоперационных искривлениях позвоночника. Непрооперированное искривление позвоночника сопровождается дыхательной недостаточностью, смещением внутренних органов, проблемами при беременности.
Стандартным классическим оперативным вмешательством при сколиозе считается операция французских хирургов Котреля и Дюбуссе. Указанная методика была впервые в Украине применена нами еще в 1999 году. Сейчас в Международном центре нейрохирургии внедрена новейшая более эффективная модификацию этих операций, разработанные корейским хирургом Суком и американским ортопедом Ленке. Первые такие операции выполнены нами в декабре 2006 года. Международный центр нейрохирургии пользуется импортными конструкциями американского производства, которые считаются лучшими в мире (системы CD HORIZON (M 10, M8), LEGACY - (Medtronic) США).
Обязательным условием выполнения операций при сколиозе является нейрофизиологический мониторинг функций спинного мозга. Суть метода заключается в стимуляции коры головного мозга во время операции и регистрации сигналов на конечностях при помощи специального оборудования. Мы используем американский прибор NIM-Spine. Указанный мониторинг требует специального наркоза. Эффективность методики в том, что хирург имеет наглядную информацию о состоянии спинного мозга, особенно во время маневров выравнивание позвоночника. Это дает возможность избежать послеоперационных параличей. Метод впервые в Украине внедрен в МЦНХ.
Здравствуйте, хочу спросить: передается ли сколиоз по наследству. В интернете нашел информацию о том, что существуют теории относительно того, что деформация позвоночного столба наследуется от отца к дочери и от матери к сыну. Правда ли это? У меня дочь растет. Не хочу, чтобы она унаследовала от меня кривую спину.
Ответ врача:
В отношении генетической обусловленности деформаций позвоночника большая часть отечественных врачей не сомневается. На практике мы убедились в том, что часто у членов одной семьи проявляется сколиоз на протяжении нескольких поколений.
Он может быть обусловлен слабостью мышц, нарушением функционирования ферментов, отвечающих за выработку хрящевой ткани, патологией обмена микроэлементов (кальция, фосфора и витамина Д3).
Первичным признаком возможных проблем с позвоночником в будущем у ребенка является повреждение зубной ткани. Ее прочность зависит от концентрации кальция и фосфора в крови.
Существуют и научные исследования на эту тему. Они были проведены в Америке врачами мед. Школы при Университете в Сент-Луи. Они обнаружили, что мутация в гене CHD7 приводит к искривлению позвоночного столба, которое специалисты классифицируют, как «идиопатическое».
Данная форма болезни затрагивает подростков и детей с самых ранних лет до полового созревания. Вследствие дефекта гена нарушается синтез белка, отвечающего за формирование хрящевой и костной ткани.
Если на ранних этапах выявить врожденную мутацию гена CHD7, можно предотвратить грозные осложнения и даже гибель ребенка. Правда, генетическое кариотипирование данного локуса в нашей стране еще не проводится, но будем надеяться, что в ближайшем будущем исследование появится.
Что касается передачи от отца к дочери и от матери к сыну, научных данных по этому вопросу не накоплено. Суждения об этом основаны лишь на выявлении косвенных признаков наличия боковой деформации позвоночника у членов семьи разного пола.
Медицина базируется лишь на подтвержденную наукой информацию, поэтому не может принимать во внимание несколько повышенную частоту наличия сколиоза у членов одной семьи. Ведь при работе с пациентами не может существовать эмпирического лечения, основанного на догадках.
Согласитесь, в данном случае существует вероятность того, что люди питаются некачественной пищей или находятся в условиях негативного действия физических факторов (например, электромагнитного излучения). Если в данном случае считать, что деформация позвоночника у них наследственная, можно сильно навредить при выборе неправильной тактики лечения.
Наследственные формы нарушений опорно-двигательного аппарата у детей
Выявление наследственных форм нарушений опорно-двигательного аппарата имеет важное практическое значение для ранней адекватной реабилитации. При этом во всех случаях необходима дифференциация указанных расстройств от детского церебрального паралича.
В настоящее время с помощью комплексных биохимических, генетических морфологических и других исследований выделена группа наследственно обусловленных нарушений, вследствие которых развиваются деформации опорно-двигательного аппарата. Установлена роль наследственных характеров в происхождении таких нарушений опорно-двигательного аппарата, как врожденный вывих бедра, косолапость, синдактилии, полидактилии, сколиоз и другие врожденные деформации.
Считается, что наследственные факторы могут играть решающую роль в возникновении различных нарушений опорно-двигательного аппарата.
Типы наследования деформаций позвоночника
Специальными исследованиями установлено, что из 100семейс доминантным типом наследования конкордантные деформации опорно-двигательного аппарата у родственников наблюдаются в 81-й семье, дискордантные - в 19-й. В семьяхс рецессивным типом наследования дискордантные деформации у родственников наблюдались в половине случаев: в 55 семьях из 110.
Рецессивный тип наследования нарушений опорно-двигательного аппарата встречается достаточно часто. Преобладающими деформациями в этих случаях являются различные дефекты нижних конечностей. Дефекты развития шеи и позвоночника в этих семьях в отличие от доминантно наследуемых, занимают второе место, в то время как среди семей с доминантным типом наследования второе место занимают аномалии верхних конечностей.
Аномалии развития опорно-двигательного аппарата, передающиеся по рецессивному типу, наиболее часто выявляются у теть и дядей как по линии отца, так и по линии матери, у родных и двоюродных братьев и сестер.
Примерами рецессивного типа наследования аномалий опорно-двигательного аппарата является врожденная мышечная кривошея.
В настоящее время имеются данные о наследственной предрасположенности к врожденному вывиху бедра. Случаи семейных вывихов бедра описаны многими авторами. В ряде случаев имеет место сочетание врожденного вывиха бедра с другими костно-мышечными аномалиями. Описаны врожденные наследственно обусловленные формы сколиоза.
Нейродиспластические сколиозы и кифозы
Повторение в семьях в 2-3 поколениях сколиоза, энуреза, полых стоп и других врожденных дефектов скелета, отсутствие в анамнезе указаний на перенесенное инфекционное заболевание подтверждает наследственную природу патологии спинного мозга, описанную как миелодисплазия, или как дизрафический статус, который рассматривается как врожденная патология спинного и головного мозга. Подобный дефект медулярной трубки носит семейнонаследственный характер и наблюдается примерно у 10% населения.
В связи с этими сколиозы у детей с неврологическими симптомами и другими врожденными аномалиями, а также при наличии повторений таких же симптомов у членов семьи и родственников считаются нейродиспластическими. Изучение родословных подтверждает их генетический генез.
Установлена также роль наследственных факторов в развитии кифозов - кифотической деформации позвоночника. Отягощенная наследственность и наличие множественных врожденных микросимптомов у детей с кифозом и у родственников может указывать на наследственный характер данной патологии.
Деформации позвоночника при наследственных болезнях
Как уже отмечалось, нарушения опорно-двигательного аппарата наблюдаются при многих генетических заболеваниях. Например, при нейрофиброматозе имеет место сколиоз. Дети с нейрофиброматозом и сколиозом отличаются слабым физическим развитием, низким ростом, поздним половым созреванием на фоне психического инфантилизма в сочетании с эмоциональной лабильностью. Для детей с нейрофиброматозом характерны разнообразные врожденные дефекты опорно-двигательного аппарата.
Дефекты органов зрения (близорукость, дальнозоркость и др.) встречаются в семьях очень часто. Они могут наследоваться как моногенные и полигенные признаки, нередко сочетаются со сколиозами.
В семьях глухих детей наблюдаются самые разнообразные дефекты развития, в том числе и тяжелые сколиозы, которые прослеживаются в нескольких поколениях.
Генетическая этиология преимущественно имеет место при врожденных системных заболеваниях и деформациях скелета. Грубая деформация позвоночника может наблюдаться при системном заболевании соединительной ткани -синдроме Марфана
Прогрессирующий сколиоз и нарушения опорно-двигательного аппарата встречаются при синдроме Ретта. Частота синдрома определяется как достаточно высокая: 1 на 10 000- 15 000 девочек в возрасте до 15 лет. В большинстве случаев синдром Ретта обусловлен доминантным геном, локализованным в Х-хромосоме и летальным для эмбриона мужского пола.
Ведущее значение для диагностики синдрома Ретта имеют клинические данные. Семейный, пре- и перинатальный анамнез больных обычно не отягощен. Беременность и роды матери, росто-массовые показатели при рождении ребенка и развитие его в первые месяцы обычно нормальные. Первые признаки регресса в развитии обычно проявляются к двум годам. При этом родителей прежде всего начинает беспокоить отставание в развитии речи.
Описаны случаи и более раннего начала заболевания в конце первого года жизни. В этих случаях первыми признаками заболевания являются отсутствие ползания и мышечная гипотония, нарушения доречевого и начального речевого развития, а также коммуникативного поведения.
Важным диагностическим признаком является уменьшение по отношению к возрастным нормативам окружности головы, что становится более очевидным к концу первого года жизни.
Изменения опорно-двигательного аппарата выявлены в 98,5% случаев, при этом у 92% больных они были сочетанными. Деформация грудины обычно сочеталась с изменениями со стороны позвоночника в виде кифосколиозов, удлинением и деформацией ребер. Эти нарушения могут быть значительными и приводить к инвалидизации.
Кифосколиоз у всех больных включает классические симптомы сколиотической болезни. Однако выраженность и сочетание отдельных компонентов имели свою специфику, что позволяет отграничить эту группу больных от детей с идиопатическими сколиозами. Первичная дуга искривления у них располагается в грудном отделе. Более выраженной является деформация не во фронтальной, а в саггитальной плоскости. Довольно часто формируется противоискривление в поясничном отделе позвоночника, в связи с чем у детей старшего возраста сколиоз, как правило, компенсированный. Торсия позвонков и реберный горб у всех больных были значительными. Грудная клетка резко деформирована по типу клевидной или воронкообразной. Несмотря на грубую дефордеформацию, кифосколиоз у этих больных длительное время остается мобильным. Симптомы растяжения и нагрузки на позвоночник были резко положительными.
Одним из таких заболеваний является хондродистрофия, илиахонроплазия. В основе заболевания лежит нарушение нормального развития ростковой хрящевой эпифизарной пластинки трубчатых костей. Основным проявлением заболевания является непропорциональное укорочение конечностей при почти нормальной длине туловища.
Детский церебральный паралич следует отличать от многих наследственных заболеваний опорно-двигательного аппарата, проявляющихся в виде ограниченной подвижности суставов. К таким заболеваниям относится артрогрипоз, характеризующийся множественными деформациями суставов с фиксацией конечностей в положении сгибания и врожденными контрактурами суставов нередко в сочетании с другими скелетными аномалиями.
В период новорожденности обращает на себя внимание скованная поза новорожденного с выраженной тугоподвижностью всех суставов - генерализованный артрогрипоз. Могут наблюдаться и более локальные нарушения.
Причины артрогрипоза разнообразны. Это может быть наследственное заболевание (27% всех форм) либо возникновение его под влиянием ряда неблагоприятных факторов, действующих в период беременности: вирусные и бактериальные инфекции, лекарственные препараты, токсикозы беременных, неврологические и мышечные заболевания матери.
При подозрении на это заболевание необходима консультация врача-ортопеда. Лечение в основном консервативное.
Дифференциальный диагноз с гипохондроплазиями ихонд-родистрофиями. Нарушения опорно-двигательного аппарата при гипохондродистрофиях и хондродистрофиях проявляются в виде различных укорочений конечностей, ребер, множественных хрящевых экзостозов. При этих заболеваниях поражаются зоны роста длинных трубчатых костей, в результате чего ребенок значительно отстает в росте.
Похожая информация.
Виды остеопороза классифицируются в зависимости от степени распространенности в организме деструктивных изменений, интенсивности течения этих процессов, вида ткани, подвергшейся деминерализации и этиологии. Разнообразие видов заболевания зависит от причин, вызвавших нарушение баланса резорбции и образования костной ткани.
Систематизация и классификация патологии
Остеопороз костей не имеет единой классификации. Наиболее удобной считается классификация остеопороза, предложенная в конце XX века на заседании Российской ассоциации по остеопорозу. Согласно утвержденной системе, остеопороз подразделяют на:
- Первичный, который делят на 2 типа. I - это постменопаузальный и тип II - сенильный.
- Вторичный.
Как любая ткань организма человека, костная имеет периоды перестройки. Для того чтобы структура нормально функционировала, старые клетки должны разрушаться, а новые формироваться. В норме эти процессы уравновешены и должны проходить с одинаковой скоростью. Однако в течение всей жизни человека эти процессы протекают с различной интенсивностью.

Резорбция различных видов тканей кости происходит с разной скоростью. Было установлено, что в течение жизни женщины теряют более 30–40% компактной (кортикальной) костной ткани и 50% губчатой (трабекулярной). У мужчин этот процесс происходит вдвое медленнее.
Типы первичной патологии
Первичный вид носит системный характер и составляет 88–94% от общего количества всех выделяемых форм патологии. В зависимости от возраста, в котором отмечается обратный процесс минерализации костной ткани, его подразделяют на:
- Генетически обусловленный или наследственный, при котором патология встречается у представителей одного семейства и передается по наследству.
- Ювенильный, причины которого неизвестны. Патология поражает подростков в пубертатном периоде.
- Инволютивный, возникающий из-за деструктивных процессов старения организма. Эта группа подразделяется на постменопаузальный, который возникает у женщин после 50 лет и является следствием гормонального дисбаланса и сенильный (или старческий), который вызывают естественные процессы старения всего организма. Он проявляется в возрасте 70 лет и старше. У мужчин патология может отмечаться раньше, уже после 50 лет. Этот вид нарушения минерализации костей называют пресенильным.
- Идиопатический. Это патологический процесс, который развивается у женщин до наступления менопаузы, а у мужчин в возрасте старше 25 лет. Этиология такого раннего разрушения тканей скелета неизвестна.
- Ученые считают, что основной причиной возникновения является наследственная предрасположенность. Естественные процессы старения организма присущи всем людям, но остеопороз развивается не у всех.

Наследственный вид заболевания
В результате выявления причин возникновения патологии было установлено, что в более чем 80% случаев системный остеопороз был генетически обусловлен. Проведение массовых исследований осложняется тем, что диагностируется патология в зрелом возрасте, основная часть родственников пациента с подозрением на наследственный вид уже не доступна для исследований.
Однако при обследовании однояйцевых близнецов с остеопорозом было установлено, что патология была вызвана мутацией более 30 генов, которые отвечают за различные процессы минерализации костной ткани. Были идентифицированы гены, которые входят в генную сеть остеопороза и отвечают за:

- гомеостаз кальция;
- баланс гормонов;
- регуляцию формирования и резорбции формообразующих элементов кости;
- за синтез белков, входящих в структуру скелетной ткани;
- липопротеиновый обмен.
Установлено, например, что ассоциация гена, ответственного за синтез коллагена и рецептора витамина D, имеет большое значение в минерализации костей. Мутация одного из генов приводит к патологии.
Исследования для выявления генетических маркеров остеопороза имеют большое клиническое значение. Им отводится важная роль при разработке методов ранней диагностики, выявления положительной или отрицательной реакции на терапевтические методы лечения и создании новых поколений лекарств от болезни.
Ювенильная или подростковая форма
До 2000 года остеопороз считался проблемой, присущей возрастной группе человечества. Попытки выявления ювенильных форм патологии были предприняты более четверти века назад, но из-за несовершенства диагностических методов клиническая значимость выявленных случаев остеопороза в юношеском возрасте была слишком мала, чтобы ювенильная форма патологии начала изучаться.
Только с внедрением денситометрии было установлено, что у 30% детей школьного возраста встречается дефицит костной массы (КМ). Также была установлена высокая частота встречаемости ювенильного остеохондроза в группе подростков с разной степенью развития сколиоза. Ювенильный тип подразделяют на:
- идиопатический остеопороз, не связанный с системными патологиями;
- вторичный, развившийся под влиянием внешних и внутренних факторов.

Возникновение заболевания связано со снижением метаболизма в костной ткани или с ускоренным процессом резорбции. Оба пути формирования патологии могут быть как генетически обусловленными, так и приобретенными. Возросшее количество подростков с нарушениями формирования скелета и риском развития остеопороза в молодом возрасте связывают в первую очередь с воздействием патогенных факторов при наличии генетической предрасположенности к заболеванию. К таким факторам относят:
- низкую физическую активность;
- раннее курение, употребление алкоголя, наркотиков;
- увлечение диетами и особенности питания;
- избыточную физическую нагрузку.
Усиленная пропаганда культа тела среди молодежи приводит к высоким нагрузкам на недостаточно окрепший скелет во время занятий на силовых тренажерах. Все чаще среди подростков, пытающихся быстро нарастить мышечную массу, встречается стероидный остеопороз.
 У девушек возникновение ювенильного типа связывают со снижением массы тела, которое не только характерно для периода феминизации телосложения, но и в увлечении диетами. Пик риска переломов костей у девочек приходится на 11–12 лет. Дисбаланс между ростом и накоплением КМ приводит к повышенной хрупкости костей у мальчиков в возрасте 13–14 лет.
У девушек возникновение ювенильного типа связывают со снижением массы тела, которое не только характерно для периода феминизации телосложения, но и в увлечении диетами. Пик риска переломов костей у девочек приходится на 11–12 лет. Дисбаланс между ростом и накоплением КМ приводит к повышенной хрупкости костей у мальчиков в возрасте 13–14 лет.
Недостаточное поступление с пищей кальция и других микронутриентов приводит к повышению риска развития остеопороза, особенно у девочек. В пубертате опасность представляет регионарный остеопороз, результатом которого являются переломы костей конечностей.
Снижение минеральной плотности КМ на 1 стандартное отклонение увеличивает риск развития ювенильного остеопороза в 3 раза.
Идиопатический остеопороз можно компенсировать правильным образом жизни и полноценным питанием.
Патология I типа
Этот тип патологии развивается на фоне дисбаланса половых гормонов в постменопаузальный период. Независимо от половой принадлежности нарушение синтеза половых гормонов приводит к повышенной утрате костной массы в любом возрасте. В период менопаузы к возникновению остеопороза приводят несколько не до конца изученных механизмов, которые сопровождаются повышением активности остеокластов и дисбалансом процессов резорбции/формирования.

Инволютивный остеопороз прогрессирует в первые 5-6 лет после наступления менопаузы, приводя к потере 5-10% минералов костной ткани в год. Недостаток активности эстрогенов, характерный для постменопаузального периода, приводит к повышению чувствительности костей скелета к действию на ткани паратиреоидного гормона. Этот гормон стимулирует вымывание кальция из костей.
Дефицит эстрогенов влияет на продукцию некоторых видов интерлейкинов, которые способствуют активизации остеокластов. Установлено, что женщины в постменопаузальный период особенно чувствительны к некоторым видам лекарств. Так, например, глюкокортикоидный остеопороз на фоне длительного использования противовоспалительных препаратов развивается у 30-40% пациентов. Это обусловлено механизмом действия препаратов.

Важным фактором развития патологии является то, что ГК-рецепторы реализуются на остеобластах и остеокластах и относятся к суперсемейству, в которое входят рецепторы других стероидных гормонов. Стероидный остеопороз вызывает каскад патогенетических эффектов, обусловленных действием глюкокортикоидов:
- снижение всасывания кальция в кишечнике;
- минерал теряется с мочой в результате нарушения почечной реабсорбции;
- возникновение вторичного гиперпаратиреоза;
- снижение активности и способности к дифференциации остеобластов;
- ингибирование синтеза половых гормонов.

Действие глюкокортикоидов повышает риск возникновения сенильного типа недуга. Лечение часто возникающих воспалительных процессов предстательной железы у возрастных пациентов этой группой препаратов повышает риск развития остеопороза в 3–4 раза.
Остеопороз II типа
В основе формирования сенильного остеопороза лежит снижение активности остеобластов и их неспособность восстанавливать костную ткань. В результате процессы ремоделирования начинают преобладать над процессом формирования, что и приводит к повышенной пористости костей. Дополнительными факторами, влияющими на возникновение и прогрессирование II типа патологии, являются:
- снижение физической активности;
- возрастная потеря мышечной массы тела;
- повышение активности паращитовидных желез;
- падение уровня активной формы витамина D.

На сегодняшний день системный остеопороз отмечается у 200 млн населения Земли. Ежегодно эта цифра увеличивается на 1–2%, что связывают со старением населения экономически развитых стран. Наиболее частым следствием дегенеративных процессов старения организма является эпифизарный остеопороз и его осложнение - перелом шейки бедренной кости. В результате такой травмы гибнет 20–30% больных, а у 60–80% отмечается стойкая инвалидизация.
Вторичный тип недуга
Вторичный развивается на фоне системных заболеваний и под влиянием различных внешних факторов. На уровень минеральной плотности костной ткани оказывают негативное влияние патологии следующих систем:
- эндокринной;
- коллагенозы;
- пищеварительной;
- почек;
- крови.

Кроме системных патологий, риск развития увеличивают некоторые состояния:
- алкоголизм (алкогольный тип недуга);
- неврогенная анорексия;
- последствия операций на репродуктивных органах;
- длительная иммобилизация;
- пересадка органов;
- прием некоторых лекарств (кортикостероидов, антидепрессантов, антибиотиков тетрациклинового ряда, гормонов, спазмолитиков, мочегонных препаратов);
- гормональные нарушения.
Вторичный вид (в отличие от системного) имеет различные формы проявления и локализации.
Классификация по локализации процесса
В зависимости от локализации деструктивного процесса в скелете остеопороз подразделяют на:
- равномерный;
- очаговый.

Если при равномерном распространении деминерализация захватывает все кости скелета, то очаговый остеопороз характеризуется поражением одного вида костной ткани или определенным участком скелета. Если системный или равномерный вид чаще встречается при первичной форме патологии, то очаговый остеопороз вызывают системные заболевания и внешние повреждающие факторы. Ограниченные очаги поражения более характерны вторичной форме заболевания.
Локальный остеопороз развивается на фоне локальных повреждений, вызванных травмами, воспалением костной ткани и надкостницы, дегенеративными и деструктивными процессами (метастазами, опухолями).
Посттравматический остеопороз вызывает длительная иммобилизация. Рефлекторную дистрофию, которая возникает при переломе костей и длительной иммобилизации в гипсе, сопровождается вегетативными нарушениями, которые приводят к снижению кровообращения и питания, гормональной дисфункции, атрофии тканей. Пятнистый остеопороз является рентгенологическим симптомом рефлекторной дистрофии.

В зависимости от расположения очага поражения вдоль вектора кости различают околосуставной остеопороз, который может возникнуть из-за травмы сустава или деструктивного заболевания (артрита). К той же категории можно отнести и эпифизарный остеопороз, который поражает суставы верхних и нижних конечностей, позвоночника.
Осложнением являются переломы, трудно поддающиеся лечению из-за нарушения реставрации костной ткани. Наиболее частым проявлением возрастных деструктивных процессов в опорной системе является эпифизарный остеопороз шейки бедренной кости. Риск перелома кистей тоже увеличивается с возрастом пациента.
Остеопороз называют тихой эпидемией XX–XXI веков. По количеству больных он занимает 4 место в списке социально значимых заболеваний. Поэтому такое большое значение ученые придают изучению патологии, усовершенствованию методов ранней диагностики заболевания и созданию новых лекарств для более эффективного его лечения. Поэтому классификация данной патологии имеет важное значение.
-->
Синостоз костей
Чрезмерное сращивание костей носит название синостоз. Появление естественного синостоза считается нормальным. Он появляются в определенный момент жизни человека и не приводит к возникновению различных неприятных последствий. Обычно такими синостозоми считается сращивание тазовых костей у людей.
Процесс появления патологического синостоза может происходить как без появления каких-либо симптомов, так и с различными осложнениями, угрожающими жизни человека. Медики отмечают, что от синостоза необходимо различать процесс сращивания костей в суставах. Синостоз по своим признакам несколько отличается от сращивания костей после перелома.
- Виды синостоза
- Синостоз костей предплечья
- Синдром Клиппеля-Фейля
- Диагностика
- Лечение синостоза
- Возможные осложнения
- Профилактика
Виды синостоза
Медиками выделяется несколько основных типов синостоза. Рассмотрим каждый из них более подробно.
Физиологический
Он характеризуется нормальным срастанием костей, которое происходит в связи с взрослением человека. Обычно данный процесс возникает в подростковых и юношеских возрастах. Синостоз проявляется в зоне синхондрозов, которые располагаются межтазовыми костями, крестцовыми косточками и суставами основания черепа.
Врожденный
Он характеризуется болезненным сращиванием у человека костей. Обычно данное явление происходит при наличии у пациента гипоплазии и аплазии в соединительной ткани. Данное явление возникает в зоне между локтевой и лучевой костью.
Очень редко данное явление проявляется в краниостенозе, который характеризуется ранним соединением двух или четырех швов в черепе. Также у некоторых пациентов сращивание образуется между фалангами пятого пальца ноги или же между косточками запястья.
При появлении синдрома Клиппеля-Фейля у людей образуются сращивания в позвонках.
При синдроме Энтли-Бикслера у больного возникает несколько аномальных сращиваний, а также развивается краниостеноз и сращивание костей предплюсны, головчатой и крючковидной костей на запястье, а также сращивание плечелучевой и лучелоктовых костей.
Посттравматический
При нем сращивание происходит двух рядом находящихся костей. Обычно сращивание происходит между суставом голени, предплечья и недалеко с ними расположенными позвонками. При появлении синостоза различными суставами и отделами — происходит соединение обломков костей в области перелома. Появление синостоза в позвонках характеризуется закостенением их передней продольной связки. Это происходит из-за получения краевого перелома или вывиха позвонка.
Искусственный
Он характеризуется образованием сращивания по ходу проведения оперативного вмешательства. Данное явление используется медиками при наличии повреждения большого размера. Помимо этого оно используется для исключения вероятности возникновения ложных суставов.
Обычно синостоз формируется в зоне между берцовыми костями. При нем вся двигательная активность приходится на малоберцовую кость, вследствие этого она с течением времени утолщается и приобретает диаметр большой берцовой кости.
Иные виды синостозов
В некоторых случаях сращивание костей может произойти в результате появления неспецифического воспалительного процесса. К ним можно отнести остеомиелит. Также сращивание может возникнуть при проникновении неспецифических инфекций. К ним относится: появление брюшного тифа, бруцеллеза, туберкулеза.Помимо этого, оно может появиться в результате развития изменений дегениративных или же при появлении у человека остеохондроза.
Синостоз костей предплечья
Данное явление еще носит название радиоульнарный синостоз. Он характеризуется врожденным аномальным сращиванием локтя и лучевой кости. Данное явление может возникнуть в любой из зон предплечья. Чаще всего он образуется в проксимальном отделе. Сращивание может иметь размеры от одного до двенадцати см. Редко у больных отмечается возникновение синостоза и синдесмоза одновременно. При этом грубой деформации не наблюдается. У пациента возникает частичная атрофия кисти и предплечья, локтевого отростка.
При появлении синостоза костей предплечья у человека наблюдается отсутствие активности и пассивности в ротации предплечья. Оно находится лишь в положение пронации. При длительном нахождении в таком состоянии конечность теряет возможность к полноценной трудоспособности и человек не может выполнять некоторые навыки.
При появлении радиоульнарного синостоза больные не способны брать в руки различные вещи и осуществлять винтообразные движения кистью руки. Также они не могут сами одеться, что-либо написать, перекладывать посуду и удерживать в правильном положении ложку.
Диагностика
Врачи могут поставить данный диагноз, используя дополнительные методы диагностики. К ним следует отнести рентгенографию предплечья.
Лечение синостоза костей предплечья характеризуется следующими методами:
| При постановке данной болезни детям 3 летнего возраста обычно проводится консервативная терапия | К ней следует отнести наложение этапных корригирующих гипсовых повязок, лечебно-оздоровительную физкультуру, применение специального массажа рук. |
| При осуществлении корректирующих мероприятий от болезни, предплечье переводиться в положение супинации. | |
| Оздоровительные повязки рекомендуют менять раз в 2 неделе. | Курсовое использование составляет от полугода до 10 месяцев. |
| Когда ребенку исполнится 4 или 5 лет, то в качестве коррекции патологии врачами используется оперативное вмешательство. | При нем происходит лечение синостоза и перевод предплечевой зоны в правильное положение. |
| Использование паллиативных и радикальных операций от патологии. | Обычно при появлении синостоза они не используются: после проведенных вмешательств лучевая, так лучевая и локтевая кости сращиваются вновь. |
| Применение специальных модификаций от болезни при помощи аппарата Илизарова. | Они направлены на ликвидацию ротации и обеспечения достаточного растяжения межкостной мембраны. Также они способствуют созданию условий для тренировки мышц супинаторов и пронаторов. |
После проведенного лечения восстановительные процедуры следует продолжать: необходимо заниматься лечебной физкультурой и трудотерапией. Эти процедуры направлены на восстановление двигательной активности в суставе. Специалистами выделяется около двух видов сращивания:
Синдром Клиппеля-Фейля
Следует отметить, что сращивание шейных позвонков считается болезнью, которая передает по наследству. Данное явление возникает во время внутриутробного развития и характеризуется появлением аномалий в 5-ой, 8 и 12 хромосомах. Помимо этого сращивание может быть следствием наличия у ребенка таких болезней как аплазия, гипоплазия и сегментация.
Основные симптомы появления синдрома Клиппеля-Фейля
Отличительным признаком данной болезни является наличие у пациента очень короткой шеи. Таким образом, данная
болезнь называется медиками как синдром короткой шеи.
Помимо этого дополнительными признаками наличия у пациента синдрома Клиппеля-Фейля могут быть:
Сниженный рост волос в затылочной зоне;
Ограниченность движений шейного отдела;
Снижение размеров и численности позвонка;
Изменение сенсорной чувствительности на поверхности кожи;
Изменение двигательной активности в ногах и туловища в целом;
Высокое расположение у пациента лопаточной зоны;
Наличие крыловидных складок на шейном отделе.
Примечательно, что в некоторых случаях у пациента шея может полностью отсутствовать.
Диагностика
Для того чтобы выявить наличие сращивания в шейном отделе первоначально врач осуществляет опрос и осмотр пациента.
Помимо этого больному могут назначить прохождение дополнительных диагностических методов. К ним следует отнести:
использование рентгенографии и магнитных томографов;
прохождение генетически и патологоанатомически обследований;
применение ультразвуковых исследований, электрокардиограмм и реоэнцефолографов.
Лечение синостоза
При появлении сращивания в шейных позвонках больным назначают прием специальных лекарственных средств и прохождение физиотерапевтических процедур. Примечательно, что при сращивании шейных позвонков больному не назначают прием против воспалительных нестероидных средств. Это связано с тем, что они не дают желаемого эффекта. Помимо этого при сращивании в организме пациента не появляется никаких воспалений. Обычно человеку назначают прием антибиотических средств. Они способствуют восстановлению нормального внутричерепного давления и кровообращения в головном мозге. Также они способствуют снижению болевых ощущений.
К физиотерапевтическим процедурам, которые используются при сращивании шейных позвонков, следует отнести:
- Применение специального массажа и использование остеопатии. Они способствуют нормализации активности крестца и затылочной зоны. Помимо этого они способствуют снятию мышечного тонуса в шейном отделе, а также увеличению кровоснабжения в головном мозге и устранению неприятных ощущений. Примечательно, что данные процедуры проводятся только с разрешения специалиста.
- Применение иглорефлоксотерапии. Обычно она используется при наличии нарушений в функциональности нервной системы.
- Использование лечебной физкультуры.
- Проведение не пластической операции по снятию 4 верхних ребер. С помощью такой операции шея человека становиться длиннее и подвижней.
В том случае, если сращивание шейных позвонков появилось у ребенка младшего возраста, обычно используется только лечебная физкультура. Она способствует увеличению двигательной активности шейного отдела и предупреждению дальнейшего развития заболевания.
Если у пациента возникают различные осложнения, то ему назначают ношение воротника Шанца. Примечательно, что полностью избавиться от заболевания практически нельзя. Комплексное использование всех описанных выше методов направлено на улучшение состояния здоровья больного и приостановление развития болезни.
Возможные осложнения
Нередко у пациентов, страдающих от сращиваний шейных позвонков, появляются следующие осложнения в виде:
сколиоза, кривошеи и паралича, болезни Шпренгеля;
развитие расщепления неба и синдактилии;
появление дополнительных пальцев и гипоплазии первого пальца киста;
развитие гипоплазии грудин.мышц и полное отсутствие локтевой кисти;
появление нарушений в стопах и гипоплазии лоханки почек;
развитие гипоплазии и аплазии, а также эктопии мочеточников;
не заращение артериального протока и появление декстропозиции аорты;
полное или частичное отсутствие легкого и почки.
Профилактика
Примечательно, что мер по профилактики данной болезни не существует, так как она передается по наследству.
В том случае, если у одного из родственников одной семьи зафиксированы случаи появления данной болезни,
то всем членам семьи следует пройти комплексное медико-генетическое обследование. Оно поможет исключить риск появления в семье ребенка с синдромом Клиппеля-Фейля.