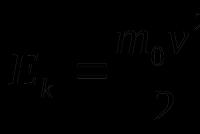Медицина панкреатит симптомы лечение диета. Чем и как лечат панкреатит поджелудочной железы дома и в больнице
В последнее время у современных людей широко распространены проблемы с поджелудочной железой. Тем, у кого воспалительный панкреатит – симптомы и лечение у взрослых, как корректировать питание и сколько должен длиться курс терапии, важно знать заранее. Данная патология способна негативно влиять на состояние всего организма, поэтому стоит особое внимание уделять профилактике недуга.
Что такое панкреатит и чем он опасен
Сложно не заметить признаки воспаления поджелудочной железы у взрослых. Данная патология называется панкреатитом и является опасным и очень серьезным заболеванием. Проявляется недуг воспалением тканей, из-за закрытия новообразованиями разного рода путей к кишечнику желудочного сока и пищеварительных ферментов. Симптомы острого панкреатита у взрослых появляются, когда поджелудочная железа, фактически, начинает переваривать себя саму.
Опасность данного заболевания заключается в следующих возможных осложнениях:
- развитие гнойных процессов;
- закупорка протоков поджелудочной железы;
- стеноз сфинктера Одди;
- развитие постнекротической кисты;
- нарушение портального кровотока к печени;
- развитие сахарного диабета;
- развитие рака;
- панкреонекроз.
Причины заболевания
Прежде чем подбирать препараты для лечения панкреатита у взрослых, стоит понять причины развития патологии. Поджелудочная железа – орган, находящийся в верхней части живота, плотно прилегающий к стенке желудка. Он нужен для выработки ферментов, участвующих в пищеварении. Когда появляются проблемы с протоком железы, ферменты накапливаются и разрушают ее. Если вовремя не начать лечение острой формы (реактивного панкреатита), то процесс может закончиться летальным исходом.
Взрослые мужчины страдают воспалением поджелудочной железы чаще. Заболевание, появившееся на фоне злоупотребления спиртным, называют алкогольным панкреатитом. Не менее частыми причинами для развития этого недуга являются холецистит и желчнокаменная болезнь. Кроме того, процесс возникновения обострения у взрослого может быть связан с неправильным образом жизни больного, нарушением диеты, лишним весом, приемом антибиотиков, наследственностью и прочим.
Симптомы
Данное заболевание у взрослых пациентов проявляется по-разному. Симптомы зависят от стадии патологии и ее формы. Острый панкреатит характеризуется резким болевым синдромом с частыми приступами, похожими на сильную интоксикацию. Лечение вовремя выявленного недуга дает хорошие результаты. Симптомы острой формы заболевания следующие:
- падение артериального давления;
- тахикардия;
- опоясывающая боль в животе;
- потеря аппетита;
- тошнота;
- рвота;
- красная сыпь;
- посинение кожи в области пупка;
- бледность;
- нарушение сознания;
- метеоризм;
- диарея.
Хроническому панкреатиту свойственно бессимптомное течение. Пациент не чувствует резких болевых приступов, при этом его орган медленно отмирает. Вместо погибших участков железы появляется соединительная ткань, нарушается процесс выработки ферментов для пищеварения. Признаки хронического панкреатита у взрослых могут характеризоваться изжогой, тошнотой, отрыжкой. Подавляющее число больных теряет аппетит и стремительно худеют. Период ремиссии сменяется обострением. На это влияет употребление пищи с большим содержанием жиров или алкоголя.
Диагностика
При обнаружении симптомов этого недуга, стоит сразу обращаться к врачу. Прежде чем лечить панкреатит, нужно поставить пациенту диагноз. Заболевание отличается неспецифическими симптомами, поэтому врачи могут спутать его с другими проблемами органов брюшной полости. Обследование с целью постановки диагноза должно включать следующие процедуры:
- Общий анализ мочи.
- Биохимия крови.
- Исследование водно-электролитного баланса.
- Компьютерная томография.
- Рентгенография.
- Эндоскопия.
- Лапароскопия (хирургическое вмешательство, нанесение небольших разрезов на кожу при тяжелых формах).
Лечение панкреатита
После обнаружения симптомов и постановки диагноза нужно срочно начинать терапию для снятия болезненности, устранения воспалительных процессов. Лечение предусматривает определенные ограничения в еде, первые несколько дней голодание. Назначением медикаментозных препаратов должен заниматься врач, с учетом индивидуальных особенностей пациента. В зависимости от течения заболевания, назначаются препараты, снижающие действие ферментов поджелудочной железы и обезболивающие. При обезвоживании из-за приступов рвоты, больным вводят внутривенно жидкость.
Острая форма
При обнаружении у взрослого симптомов острого панкреатита пациенту рекомендуется госпитализация с последующим лечением. До приезда скорой помощи рекомендуется приложить к животу холодную грелку и дать больному выпить спазмолитики (Но-шпа). В стационаре медикаментозная терапия включает следующие меры:
- Внутривенно вводят солевые растворы, плазмозаменители (Реополиглюкин, Реосорбилакт).
- Купируют болевой приступ спазмолитиками и обезболивающими (Но-шпа, Кетанов, Папаверин).
- Для предотвращения отека железы назначают мочегонные препараты (Лазикс, Диакарб, Фуросемид).
- Для остановки рвоты внутримышечно вводят Церукал, или Метоклопрамид.
- Назначают ферментативные ингибиторы (Трасилол или Контривен).
- Дают антисекреторные лекарства Квамател или Омепразол.
- Назначают поддерживающую витаминную терапию.
Первые 4-5 дней рекомендуется исключить прием пищи. При тяжелых формах голод продолжают до 14 дней, при этом больному внутривенно вводят жировые эмульсии, белковые гидролизаты. Со временем в рацион вводятся такие продукты, как кефир, творог. Как правило, при панкреатите в условиях стационара взрослым рекомендуют соблюдение диеты стол №5. При неэффективности консервативной терапии прибегают к хирургическому вмешательству.

Хроническая форма
Лечение у взрослых пациентов хронической формы панкреатита может ограничиваться строгой диетой с низким содержанием жиров и углеводов. Кроме того, стоит исключить такие провоцирующие факторы, как курение, алкогольные напитки. Если не нарушать предписаний, то обострения удастся избежать. В противном случае применяются следующие лекарства от панкреатита у взрослых:
- Антибиотики (амоксициллин) для ликвидации воспалений.
- Сильные анальгетики, спазмолитики для купирования боли (Промедол, Трамадол, Папаверин, Дротаверин и другие).
- Ферментные препараты для улучшения пищеварительного процесса (Мезим, Панкреатин, Фестал).
- Алмагель, Маалокс, Ренни для снижения уровня кислотности.
Соблюдение диеты
В первые несколько дней после приступа панкреатита у взрослых рекомендуется соблюдать «голодную» диету. На этом этапе допускается употребление минеральной негазированной воды небольшими порциями. При слабом болевом синдроме острой формы и постоянно при хроническом панкреатите у взрослого рекомендуется строгая диета. Правильное питание через каждые 3 часа с ограничением жиров – основа лечения этого серьезного заболевания. Пациенту стоит забыть про острое, сладкое, жареное.
- овощи на пару или отварные (кроме помидоров);
- томатный сок;
- фрукты с нейтральным вкусом (абрикосы, груши);
- нежирная рыба отварная или на пару;
- курица, кролик, телятина (отварная или на пару);
- макаронные изделия;
- кефир;
- злаки;
- нежирный творог;
- травяные чаи, вода без газа.
Народная медицина
Кроме специальной диеты и медикаментозных препаратов, для лечения симптомов панкреатита у взрослых рекомендуется использовать народные рецепты. Ниже представлены популярные средства для домашней терапии.
В обычных условиях пищеварительные ферменты находятся в клетках в инактивированном состоянии. Однако под действием различных факторов может произойти их активация, и они начнут переваривать паренхиму поджелудочной железы и собственные ткани организма с такой же легкостью, как и экзогенные пищевые продукты. Воспаление поджелудочной железы и выход пищеварительных ферментов в кровь обуславливает развитие тяжелейшей интоксикации. Выделяют острый и хронический панкреатит. Основное различие состоит в том, что при остром панкреатите возможно восстановление нормальной функции поджелудочной железы; при хронической форме с течением времени наблюдаются неуклонное снижение функции.
Причины развития панкреатита
Интоксикация алкоголем;
- желчнокаменная болезнь;
- воспалительные заболевания двенадцатиперстной кишки;
- травмы;
- прием некоторых лекарственных препаратов;
- наследственные нарушения обмена веществ, болезни соединительной ткани.
Симптомы панкреатита
Сильная острая с иррадиацией в спину (иногда описывается как опоясывающая боль);
- симптомы интоксикации (лихорадка, тошнота, рвота, общая слабость, снижение аппетита);
- кашицеобразный стул с непереваренными частицами пищи.
Осложнения при панкреатите
Панкреонекроз;
- ложная киста поджелудочной железы;
- панкреатогенный асцит;
- абсцесс поджелудочной железы;
- легочные осложнения.
При хроническом панкреатите недостаточность эндокринной функции поджелудочной железы может приводить к развитию сахарного диабета.
Что можете сделать вы
Возникновение острого панкреатита или обострений хронического требует срочной госпитализации в хирургическое отделение стационара: даже небольшое промедление чревато тяжелыми последствиями. Поэтому в случае развития у вас или ваших близких описанных симптомов следует немедленно вызывать скорую помощь.
В период ремиссии хронического панкреатита рекомендуется полностью отказаться от алкоголя и соблюдать правильный режим питания. Больным показана диета с ограничением жиров и повышенным содержанием белка (употребление мяса, рыбы, творога), исключаются острые блюда и грубая растительная клетчатка (капуста, сырые яблоки, апельсины).
Что может сделать врач
Для постановки диагноза проводят обследование, которое включает общий клинический анализ крови, который проводят с целью обнаружить признаки воспаления (повышение количества лейкоцитов, увеличение СОЭ и др.); - для выявления повышенного уровня ферментов поджелудочной железы (амилаза, липаза, трипсин); анализ мочи обнаружение амилазы в моче также свидетельствует о панкреатите; органов брюшной полости позволяет выявить изменения поджелудочной железы и других органов (например, желчного пузыря); гастроскопия (ЭГДС); рентгенография органов брюшной полости; эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ); анализ кала; функциональные тесты.
При остром панкреатите назначают голодную диету, для купирования болевого синдрома, капельницы для внутривенного введения солевых или коллоидных растворов, ингибиторы протеолитических ферментов (лекарства, блокирующие активность ферментов) и другие препараты. В редких случаях может потребоваться хирургическое лечение. Лечение хронического панкреатита предполагает: соблюдение диеты, обезболивающие препараты, заместительную терапию ферментами, лечение сахарного диабета и других эндокринных нарушений, своевременное лечение желчнокаменной болезни.
Профилактика
Профилактика заболевания предусматривает, прежде всего, полный отказ от алкоголя, своевременное лечение заболеваний желчных путей, желудка и двенадцатиперстной кишки, правильное питание (исключение грубых животных жиров и острых приправ). При хроническом панкреатите эти мероприятия будут препятствовать развитию обострений.
Что такое панкреатит и чем он опасен? Как проявляется панкреатит? Как это заболевание диагностируется? Такие вопросы могут возникнуть у людей, кому приходилось слышать про этот диагноз.
Панкреатит – одно из сложных и грозных заболеваний, которое может привести без лечения к летальному исходу. Поэтому очень важно вовремя провести профилактику этого заболевания, определить признаки в начальной стадии с целью остановки патологического процесса или начать правильное лечение при разгаре заболевания.
Чтобы понять, что такое панкреатит и почему возникает эта болезнь, нужно немного узнать о поджелудочной железе.
Поджелудочная железа является железистым органом в человеческом организме, вес примерно 85 грамм. Поджелудочная железа продолговатой формы, похожа на кусочек мягкого пористого теста.
Она находится за желудком и открывается протоком в просвет двенадцатиперстной кишки. Поджелудочная железа выполняет две разные, но очень нужные и важные функции:
- Вырабатывает ферменты для расщепления и всасывания белков, углеводов, жиров. Без ее ферментов питательные вещества и витамины из принятой еды не перевариваются и не всасываются. Ферменты в ней вырабатываются в неактивном состоянии. После приема еды, поджелудочной железе от головного мозга и от желудка идет сигнал, что нужны ферменты для переваривания и расщепления еды. В ответ на это, она вырабатывает химотрипсиноген, липазу, амилазу и трипсиноген в неактивном состоянии для расщепления, переваривания и всасывания белков, углеводов, жиров. Эти ферменты в стенке кишечника активируются и начинают свою работу.
- Синтезирует гормоны, регулирующие обмен углеводов: инсулин – снижает уровень глюкозы, глюкагон – повышает в крови уровень глюкозы.
В результате различных факторов, которые влияют на поджелудочную железу, эти функции не выполняются, из-за этого страдают многие важные органы: сердце, печень, почки, легкие, сосуды.
Итак, что такое панкреатит? Панкреатит – это воспалительное заболевание поджелудочной железы. Причиной воспаления в 80 % случаев является употребление алкогольных напитков или камни в желчном пузыре и протоке.
Остальные причины болезни: травмы живота, прием токсичных веществ, лекарственных препаратов (оральные контрацептивы, сульфаниламиды, нитрофураны, тетрациклин, мочегонные, азотиоприн), болезни двенадцатиперстной кишки, патология обмена веществ. У 25% больных причина заболевания остается не ясной.
Различают вторичный панкреатит и первичный. Первичный панкреатит возникает, когда на поджелудочную железу влияет какой-либо причинный агент: алкоголь, лекарство, токсины. Вторичный панкреатит является следствием заболевания других систем и органов: болезни двенадцатиперстной кишки, желудка, желчевыводящей системы, обмена веществ.
Панкреатит – достаточно часто встречающееся заболевание. Заболеваемость панкреатитом растет: примерно с 1980 года количество страдающих этим недугом в мире возросло в два раза. Панкреатит острый и хронический встречается во всем мире с распространенностью 8,2 – 10 случаев на 100 000 людей. Нужно отметить, что распространенность хронического панкреатита в России намного больше: у детей заболеваемость составляет 9 – 25 случаев на 100 тысяч человек, у взрослых 27 – 50 случаев на 100000 людей.
В последнее десятилетие в нашей стране имеется тенденция к росту пациентов с хроническим панкреатитом: у взрослых заболеваемость выросла в 3 раза, а у подростков – в 4 раза.
Такая высокая заболеваемость панкреатитом, прежде всего, связана с широким распространением факторов риска возникновения панкреатита.
Часто панкреатиту подвержены те, кто переедает, употребляет жирную, жареную пищу и еду, которая содержит большое количество жиров и углеводов, употребляет алкогольную продукцию, курит, ест однообразную пищу и не любит кушать овощи и фрукты, у людей с лишним весом и малоподвижным образом жизни.
Различают острый панкреатит и хронический, первичный и вторичный.
При остром панкреатите выработанные для переваривания и расщепления ферменты не могут попасть в просвет тонкой кишки, и происходит саморастворение паренхимы поджелудочной железы этими же собственными ферментами.
Запускается механизм саморастворения обычно после приема желчегонной и сокогенной пищи – жирной, жареной, острой, жирных сортов мяса, маринованных грибов, огурцов, употребления большого количества алкоголя, курения, тортов с кремом.
 Многие люди при легком течении приступа панкреатита не обращаются в больницу. По статистике, мужчины боль купируют дальнейшим приемом алкоголя и обезболивающими препаратами, а женщины – голоданием.
Многие люди при легком течении приступа панкреатита не обращаются в больницу. По статистике, мужчины боль купируют дальнейшим приемом алкоголя и обезболивающими препаратами, а женщины – голоданием.
Как панкреатит в острой форме проявляется? Главным признаком острого панкреатита является нестерпимая мучительная боль, которая сопровождается в обязательном порядке тошнотой и повторяющейся рвотой.
Эта боль связана с затрагиванием нервных окончаний при саморастворении.
Болевой синдром купируется обезболивающими препаратами, эффект от спазмолитических препаратов очень мал. Мучительную боль вызывает прием пищи. Иногда при заболеваниях желчевыводящей системы острый панкреатит может проявиться желтухой.
Все пациенты с предположительным диагнозом «острый панкреатит» должны быть госпитализированы в хирургическое отделение больницы.
В больнице врачи возьмут специальные анализы, проведут обследование, осмотр, назначат диету и лечение. Пациенты должны находиться под наблюдением доктора.
Острый панкреатит опасен тем, что при не обращении в больницу и без лечения может наступить летальный исход.
Поджелудочная железа является очень «капризным» органом, поэтому операции на ней должны быть обоснованными. В противном случае, необоснованные и ненужные оперативные вмешательства на этом органе в 25 – 40 % случаев заканчиваются летальным исходом.
Что нужно и что нельзя делать дома при подозрении на острый панкреатит?
- Вызвать скорую помощь.
- Не принимать никаких лекарственных средств: обезболивающих и спазмолитиков до приезда скорой помощи. Это может стереть клинику заболевания и диагноз будет поставлен с опозданием, что крайне нежелательно.
- Не употреблять никаких продуктов питания. В первые двое суток докторами назначается диета — голод для создания покоя больной поджелудочной железе.
- Не греть живот!
- Положить холод в любом виде (пакет с замороженными продуктами и другие) или пузырь со льдом в левое подреберье, эпигастральную область.
- Желательно не заниматься никакими делами, быть в постели.
Эти простые три принципа: «холод, голод и покой» и лечение необходимыми лекарственными препаратами в больнице (при необходимости и хирургическое лечение) способствуют стабилизации состояния больного и выздоровлению.
Если врач диагностирует легкое течение панкреатита, пациент обратился за медицинской помощью вовремя и ему было назначено хорошее лечение, то трудоспособность восстанавливается примерно через 14 дней.

 Если у пациента обнаружили осложнения при панкреатите острой формы, то лечение и реабилитация больных и восстановление трудоспособности может затянуться на срок более 2-х месяцев.
Если у пациента обнаружили осложнения при панкреатите острой формы, то лечение и реабилитация больных и восстановление трудоспособности может затянуться на срок более 2-х месяцев.
Пациента выписывают на работу, если: нормализовалась температура тела, нет боли и тошноты, рвоты, слабости, если лабораторные анализы в норме и инструментальные исследования не показывают патологических сдвигов и при отсутствии отрицательных рабочих факторов, которые могут повлиять на течение панкреатита.
Что можно сделать для предупреждения следующего панкреатита после выписки из больницы?
Чтобы избежать рецидива такой тяжелой болезни как панкреатит после выписки из больницы, необходимо:
- Принимать антисекреторные препараты, которые подавляют желудочную секрецию и панкреатическую. К ним относятся блокаторы Н2-гистаминовых рецепторов, ингибиторы протонной помпы. Предпочтителен прием препаратов из ингибиторов протонной помпы, так как у них эффект более длителен и мощен.
- Больные, перенесшие острый панкреатит, должны наблюдаться в поликлинике у трех специалистов на протяжении пяти лет: хирурга, гастроэнтеролога и эндокринолога. Если на протяжении 5 лет не будет никаких повторных случаев острого панкреатита или перехода в хроническую форму панкреатита, то таких больных снимают с учета. Пациенты, перенесшие оперативное вмешательство по поводу острого панкреатита и имеющие внешне- или внутрисекреторную недостаточность работы поджелудочной железы, подлежат пожизненному наблюдению докторами в поликлинике.
Хронический панкреатит – это болезнь поджелудочной железы, преимущественно воспалительного характера, с атрофией железистых клеток и замещением их на грубую соединительную ткань. В результате такого воспаления в паренхиме образуются кисты и камни, появляется внутри- и внешнесекреторная недостаточность поджелудочной железы.
Причины болезни:
- Токсические вещества: алкоголь, химические вещества, лекарственные препараты, курение, высокая концентрация липидов в крови, сахарный диабет.
- Нередко, заболевания двенадцатиперстной кишки, желчного пузыря, желудка, печени – причины панкреатита.
- Сдавление опухолью окружающих тканей протока поджелудочной железы, рубцовой тканью и другими причинами.
- Травма живота: посттравматические изменения в двенадцатиперстной кишке.
- Некоторые наследственные заболевания и болезни обмена веществ.
Хронический панкреатит в 80 % случаев является результатом длительного употребления алкоголя или камней в желчевыводящей системе.
 Зарубежные ученые выяснили, что у мужчин длительное и регулярное употребление алкоголя является основной причиной возникновения хронического панкреатита.
Зарубежные ученые выяснили, что у мужчин длительное и регулярное употребление алкоголя является основной причиной возникновения хронического панкреатита.
Ежедневный и длительный (от 3 до 20 лет) прием 80 г чистого этанола у мужчин и 50 г этанола у женщин достоверно ведет к развитию хронического панкреатита.
Под воздействием вышеперечисленных факторов железистая ткань в паренхиме поджелудочной железы из-за постоянного воспаления сменяется на грубую фиброзную. Вследствие этого, свои функции поджелудочная железа не выполняет. Клинические признаки при хроническом панкреатите отличаются от проявлений острого панкреатита.
Хронический панкреатит проявляется следующими признаками: боль и тошнота уходят на второй план, а вперед выступают плохое усвоение пищи, запор или жидкий обильный стул со зловонным запахом, сухость во рту и жажда (признаки сахарного диабета), потеря веса, признаки гипо- и авитаминоза.
Если обнаружили у себя или близких вышеперечисленные симптомы, то следует обратиться к специалисту.
Хронический панкреатит часто маскируется под другие заболевания, определить, что за болезнь у пациента без помощи специалиста и специальных анализов, и исследований практически невозможно.
Кого госпитализируют в больницу?
Хронический панкреатит без осложнений и более легким течением болезни не требует госпитализации, и с помощью рекомендаций доктора можно вылечиться самостоятельно дома.
А пациенты с осложненным течением болезни, при возникновении сахарного диабета, с неконтролируемой потерей веса, возобновлением и увеличением интенсивности боли в животе должны быть госпитализированы в больницу. Врачи – специалисты назначают диету, физиотерапевтические процедуры, лекарственное и при необходимости хирургическое лечение.
Исходом хронического панкреатита является сахарный диабет, сохранение боли или сохранение недостаточной выработки ферментов для переваривания пищи, редко – возникновение рака поджелудочной железы.
Что делать после выписки из стационара?
- Для продления фазы ремиссии необходимо строго соблюдать предписанную диету, не злоупотреблять алкоголем.
- В период ремиссии проводят полный курс реабилитации: физиотерапевтические процедуры, фитотерапия, санаторно-курортное лечение. В санатории используют внутренний прием минеральных вод: «Ессентуки 4», «Смирновская», «Славяновская», которые оказывают тренирующее действие на поджелудочную железу. Кроме этого, используют грязелечение и наружные ванны: жемчужные, радоновые, углекисло – сероводородные, хвойные. Грязелечение эффективно в лечении болевого и астенического синдромов.
- Наблюдают и осматривают переболевших пациентов с обязательной сдачей анализов примерно 2-4 раза в год: при легком течении хронического панкреатита курирует пациента терапевт, при среднем и более тяжелом варианте течения – гастроэнтеролог.
- Если в течении пяти лет нет обострений, самочувствие хорошее, то такого больного снимают с учета.
- Пациенты с внешне- и внутрисекреторной недостаточностью и пациенты, перенесшие оперативное вмешательство на поджелудочной железе, находятся под наблюдением докторов поликлиники бессрочно.
Будьте здоровы!
Панкреатит – воспаление поджелудочной железы. Поджелудочная железа, вторая по размерам железа нашего организма. Она выполняет важные секреторные функции: внутрисекреторная функция заключается в выработке гормонов инсулина, липокаина и глюкагона, внешнесекреторная функция выражается в выделении в двенадцатиперстную кишку панкреатического сока, нейтрализующего кислое содержание желудка и участвующего в процессе пищеварения.
В железе проходит внутренний проток, открывающийся в двенадцатиперстную кишку, туда же открывается и желчный проток. Вместе они образуют общую ампулу. В здоровом состоянии железы давление в поджелудочном протоке выше, чем в желчном для того, чтобы не происходило заброса желчного и кишечного содержимого. При нарушении разницы давлений затрудняется отток панкреатического сока, что вызывает ряд расстройств, приводящих к тому, что железа начинает переваривать сама себя. На этой почве возникает воспаление или панкреатит.
Причины развития панкреатита
- Алкогольная интоксикация организма
- Заболевания желчного пузыря и его протоков
- Заболевания двенадцатиперстной кишки
- Внутренние травмы
- Длительный прием таких лекарств, как антибиотики, непрямые антикоагулянты, иммуносупрессанты, сульфаниламиды, Бруфен, парацетамол, индометацин, эстрогены и глюкокостироидные гормоны
- Перенесенные инфекции (гепатиты B и C, паротит и др.)
- Гиперлипидемия
- Гиперпаратиреоз
- Сосудистые заболевания
- Воспаления соединительной ткани
- Камни в выводящем протоке железы
Различают два вида панкреатита :
- Острый
- Хронический
Острый панкреатит
Острый панкреатит – это воспалительный процесс, выражающийся в ферментном аутолизе (самопереваривании) поджелудочной железы. В тяжелых и запущенных формах может возникнуть некроз части тканей железы и тканей близлежащих органов и сосудов, а также возникновение вторичных инфекций на месте воспаления.
Различают 5 форм острого панкреатита :
- Интерстициальная форма – сильный отек самой поджелудочной железы.
- Геморрагическая форма – кровоизлияние в ткань железы.
- Панкреонекроз в острой форме – появление очагов распада на уплотненной железе.
- Холецистопанкреатит в острой форме – одновременное острое воспаление поджелудочной железы и желчного пузыря.
- Гнойный панкреатит – наличие очагов гнойного расплавления в железе.
Симптомы острого панкреатита
Первый симптом – это сильная боль в области живота, боль может локализоваться в различных частях живота. При воспалении головки поджелудочной железы, болит в правом подреберье, при воспалении тела железы, боль отдает в подложечную область, в случае если воспаление началось в хвосте железы, боль будет в левом подреберье. Если произошло обширное воспаление всей железы, боль может быть опоясывающей. В редких случаях боль может отдавать в спину или за грудину, в область левой лопатки.
Второй цепью симптомов может стать сухость во рту, отрыжка, икота, тошнота или даже сильная рвота. Кроме того, в редких случаях наблюдается желтуха. Поднимается температура, язык покрывается обильным налетом, выступает обильный пот, кожные покровы сильно бледнеют.
Лечение острого панкреатита
В первую очередь требуется быстрая госпитализация, поскольку своевременно начатое лечение может предотвратить некроз тканей. Первые четыре дня требуется соблюдение строгого постельного режима, употребление пищи должно быть сведено к минимуму. Питье предпочтительно щелочное такое, как раствор соды или минеральная вода Боржоми. В стационаре делаются промывания желудка через зонд, а также инъекции с лекарствами для лечения железы и антибиотиками, для предупреждения развития вторичной инфекции. Если причиной воспаления стали камни в протоке, то требуется хирургическое вмешательство по их удалению.
Хронический панкреатит
Хронический панкреатит чаще всего развивается на месте не до конца пролеченной острой формы. Также может быть следствием воспаления в других органах пищеварительного тракта. Хронический панкреатит может спровоцировать и алкоголизм. Хроническая форма выражается в прогрессирующем воспалении поджелудочной железы, что приводит к медленному замещению тканей железы на ткани, неспособные выполнять свою функцию. Воспаление может охватить, как всю железу, так и отдельные ее части.
Существует 4 формы хронического панкреатита :
- Бессимптомная – воспаление ни как не дает о себе знать.
- Болевая – выражается постоянными не сильными болями в верхней части живота, при обострении боли резко усиливаются.
- Рецидивирующая – острые боли появляются только в момент обострений.
- Псевдоопухолевая – эта форма встречается крайне редко. В данном случае головка железы разрастается фиброзной тканью и увеличивается в размерах.
Симптомы хронического панкреатита
Сильно ухудшается аппетит, появляются отрыжка, тошнота и рвота, в результате больной значительно худеет. Наблюдается повышенное слюноотделение и газообразование в кишечнике, нарушается работа пищеварительного тракта. Часты нарушения стула, пища выходит частично не переваренной, не редки поносы.
Боли в верхнем отделе живота и спине, в зависимости от того какая часть железы воспалена. От жирной, острой пищи или алкоголя возможны обострения течения болезни в форме жгучей или сверлящей боли.
Лечение хронического панкреатита
При лечении хронического панкреатита усилия направлены на купирование боли и предотвращение разрушения поджелудочной железы. Применяются заместительная ферментативная и антибактериальная терапии. Болезнь до конца не излечима. Больной должен принимать лекарства всю жизнь, иначе воспалительный процесс снова начнет прогрессировать.
Диета при панкреатите
Самая главная задача при остром панкреатите заключается в том, чтобы снизить нагрузку на воспаленную железу и дать ей максимальный покой. Поскольку поджелудочная железа играет важнейшую роль в процессе пищеварения и активизируется в каждый прием пищи, то самый эффективный способ обеспечить ей покой в момент обострения это голодание.
В период отказа от приема пищи больной должен выпивать минимум полтора литра жидкости. Можно пить воду, минеральную воду без газа, отвары шиповника или трав, некрепкий чай. Жидкость следует принимать небольшими порциями. Начало приема пищи после голодания очень индивидуально и зависит от общего состояния больного и данных лабораторных и инструментальных показаний.
Лечение хронического панкреатита является комплексным. Одной из важнейших составляющих лечения является диета. Обострение болезни чаще всего приходится на моменты, когда больной нарушает режим питания или принимает алкоголь. Диета – это непрерывное воздействие на поджелудочную железу и наилучшее профилактическое средство от обострений. Важно помнить, что панкреатит – неизлечимое заболевание и диета должна быть непрерывной.
Пища должна быть сбалансированной, но низкокалорийной. Желательно употреблять больше жидкой или полужидкой еды, в отварном или приготовленном на пару виде. Принимать пищу следует маленькими порциями 5-6 раз в день.
Очень важно есть достаточное количество белковой пищи. Готовя блюда из мяса, обязательно вначале отварите его до полуготовности, затем можно запекать или готовить на пару. Обязательно ешьте свежий творог. Из овощей наиболее полезны вареная морковь и тыква. Рекомендуются каши. Можно употреблять рагу, запеканки, постные пироги, супы и запеченные овощи и фрукты. Полезна морская капуста, в ней содержится, нормализующий работу поджелудочной железы, кобальт.
Под запретом находится все жирное, кислое, острое и жаренное. Не ешьте фастфуд и продукты с большим содержанием ненатуральных компонентов. А также под полным запретом находится алкоголь.
Не рекомендуется употреблять грибы, субпродукты, консервы, большое количество яиц (норма одно-два яйца в неделю). Избегайте частого употребления растительных и животных масел, в день не более 50 г. Сведите к минимуму употребление шпината, ревеня, щавеля и редиса. Не злоупотребляйте бобовыми и продуктами богатыми клетчаткой. Желательно исключить маринады и газированные напитки.
Сахар и сладости употреблять можно, если не развился сахарный диабет. Но постарайтесь не злоупотреблять им, поскольку инсулин, расщепляющий сахара, вырабатывается больным органом в недостаточном количестве. Из приправ можно использовать ваниль, укроп, корицу и тмин.
Полезным питьем будут компоты из свежих фруктов и кисели. Соки можно пить все, кроме цитрусовых.
Народные средства
Прием травяных настоев восстанавливает подточенные силы организма, помогает ему сдерживать болезнь от прогрессирования. Но он не отменяет назначений врача. Кроме того, во избежание обострений болезни важно соблюдать диету. Если обострение все же началось, стоит перейти на голодание и увеличить количество, выпиваемых настоев.
- Сбор трав . Смешайте равные части семян укропа, травы зверобоя, тысячелистника и хвоща полевого, створок стручков фасоли, плодов шиповника и корней калгана. Добавьте половину части травы чистотела, она ядовита, поэтому ее должно быть немного. Две столовые ложки сбора залейте полулитром кипятка и дайте настояться в течение восьми часов. Принимайте по трети стакана три раза в день за полчаса до еды. Курс лечения 6-8 недель, затем перерыв минимум неделю. В период обострения следует заваривать три столовых ложки сбора.
- Сбор для частичного восстановления тканей железы . Смешайте две полные ложки семян укропа, а также по две столовые ложки цветков бессмертника и измельченных плодов боярышника, добавьте столовую ложку цветков ромашки. Сбор залить тремя стаканами воды, довести до кипения на маленьком огне и выключить. Остудить, процедить. Принимать после каждого приема пищи по полстакана. Курс до двух месяцев.
- Золотой ус . Возьмите 3 листа золотого уса, каждый лист должен быть не менее 20 см. Нарежьте листья и прокипятите в трех стаканах воды в течение 20 минут. Процедите. Прием начинать со столовой ложки отвара постепенно, доведя дозу до 150 мл в день.
- Зубчатка поздняя . Растение восстанавливает даже отмирающую ткань. Для приготовления настоя залейте одну десертную ложку зубчатки стаканом кипятка и дайте настояться час. Принимать по четверти стакана три раза в день за полчаса до еды. Курс месяц, затем перерыв на неделю.
- Лимоны . Возьмите килограмм лимонов с кожурой, но без косточек и по 300 г петрушки и чеснока. Перетрите ингредиенты в кастрюле и оставьте настаиваться в прохладном месте на неделю. Принимать по чайной ложке перед едой.
- Картофельный сок . Тщательно промойте 3 картофелины и 2 морковки. У картошки вырежьте глазки. Пропустите через соковыжималку. За полчаса до еды выпивайте 200 г сока, курс лечения неделя, затем перерыв на 7 дней. Всего нужно три курса.
- Сок квашеной капусты . В этом соке содержится вещество, благотворно влияющее на функцию поджелудочной железы. Его можно пить столько, сколько сможете, желательно выпивать хотя бы по две столовые ложки перед каждым приемом пищи.
- Овсяный кисель . Возьмите овес и залейте его водой на несколько дней до прорастания. Затем проросшие зерна просушите и измельчите в муку. Из муки варите свежий кисель один раз в день.
- Сбор для улучшения функционирования желчевыводящей системы . Возьмите равные пропорции плодов аниса, травы горца птичьего, зверобоя, кукурузных рылец, корней одуванчика, травы фиалки трехцветной и чистотела. Три столовых ложки сбора залейте тремя стаканами кипятка и варите 10 минут на медленном огне. Процедите. Отвар принимайте до еды по стакану три раза в день.
- Болеутоляющий, спазмолитический и противомикробный сбор . Равные части корней девясила, плодов боярышника, мяты перечной и ромашки аптечной измельчить и смешать. Приготовить из них отвар, который принимать тёплым три раза в день по две трети стакана до еды.
- Желчегонный сбор . В сбор входят следующие травы: девясил высокий, зверобой продырявленный, календула, ромашка, корни лопуха большого, трава полыни горькой, трава сушеницы болотной, хвощ полевой, череда трехраздельная и шалфей. Все компоненты взять в равных частях, измельчить и смешать. Столовую ложку сбора залить большим стаканом кипятка и дать настояться час. Процедить. Настой принимать за полчаса до еды по трети стакана три раза в день.
- Спиртовой настой трав . Возьмите по столовой ложке трав бессмертника, цикория и коровяка. Смешайте травы и залейте их бутылкой водки. Дайте настояться три дня. Принимайте по 10 капель на 100 мл воды три раза в день до еды.
- Сбор трав . Возьмите по три столовых ложки трав зверобоя и пустырника и шесть столовых ложек цветков бессмертника. Столовую ложку сбора залейте стаканом кипятка и дайте настояться в течение часа. Процедите. Принимайте по полстакана три раза в день за полчаса до еды.
- Сбор трав . Сбор включает в себя по три части цветков календулы, цветков бессмертника, семян льна, коры крушины и травы чабреца, пять частей травы репешка, по четыре части листьев мяты и плодов шиповника, по две части цветков ромашки и плодов укропа. Все ингредиенты измельчите и перемешайте. Две столовых ложки сбора залейте полулитром кипятка и оставьте на ночь настаиваться. Утром процедите. Принимайте три раза в день по трети стакана за полчаса до еды. Курс лечения шесть-восемь недель. Затем перерыв на неделю.
Панкреатит (лат. pancreatitis ) объединяет в себе группу заболеваний поджелудочной железы воспалительного характера, которые весьма различаются по этиологии и патогенезу.
Периоды развития хронического панкреатита
Хронический панкреатит имеет три периода развития. Первый (начальный) период длится в среднем 10 лет. Клинически он проявляется чередованием эпизодов ремиссии и обострения в основном в виде болевых приступов.
Во втором периоде на первым план выходит синдром экзокринной недостаточности, проявляющийся клиникой желудочной (тошнота, рвота) и кишечной (запоры, полифекалия, стеаторея) .
Данное состояние развивается вследствие липазной недостаточности, которая наступает в случае деструкции более 90% тканей поджелудочной железы.
При этом нарушается ее пищеварительная функция, и организм начинается испытывать недостаток витаминов и микроэлементов в связи с их плохой усвояемостью.
Третий период наступает в момент изменения «привычной» клиники. Меняется характер и длительность болевого синдрома – боль менее интенсивная из-за замещения паренхимы органа на соединительную ткань. Явления диспепсии, напротив, становятся более яркими. Присоединяются признаки нарушенного углеводного обмена.
При длительно текущем хроническом панкреатите, когда в процесс вовлекаются клетки островков Лангерганса, может развиться инсулинозависимый . В таком случае в процесс лечения больного должен включается и врач-эндокринолог.
Клинический симптомы панкреатита

Признаки панкреатита во многом зависят от причины, остроты течения заболевания и возраста больного, т.е. панкреатит у детей будет отличаться по своему проявлению от патологии взрослых.
Если речь идет об остром процессе, то на первый план в клинике выступает триада Мондора:
- интенсивная боль в области эпигастрия, не проходящая после приема спазмолитических препаратов;
- непрерывная, изнуряющая рвота, возможно с примесями желчи;
При этом из-за отека и, соответственно, увеличения головки поджелудочной железы, возможно появление механической . У больного желтеет кожа и склеры глаз, слизистые, изменяется окраска его испражнений: моча становится темной, кал ахоличным (белым).
При осложненных формах появляются и другие симптомы панкреатита:
- высокая (гектическая) лихорадка с ознобом;
- бледность кожного покрова с акроцианозом (синюшная окраска кожи);
- запоры и неприятные ощущения в области кишечника, как признаки .
Хронический панкреатит имеет менее яркую, но достаточно объемную симптоматику. Всю совокупность проявлений можно объединить в ряд синдромов:
- синдром внешнесекреторной недостаточности обусловлен нарушением пищеварительной функции ПЖ. Больной отмечает снижение веса, изменения внешнего вида и других свойств кала. Характерным является так называемый «панкреатический стул», отличающийся от нормального сероватым цветом, зловонием, большим объемом испражнений (полифекалия) и жирным блеском (стеаторея). Изменяется кожный покров, ухудшается состояние волос и ногтей: сухость, ломкость, тусклость;
- синдром воспалительных и деструктивных изменений . Морфологические признаки панкреатита, рассмотренные выше (кисты, отек, склероз) нередко приводят к пережатию общего желчного протока. В этом случае в клиникой картине начинают преобладать явления желтухи. Особенностью при этом является болевой приступ, предшествующий желтушному окрашиванию кожи и слизистых;
- болевой синдром при хроническом панкреатите чаще всего связан с затрудненным оттоком поджелудочного сока и переходом хронического воспаление на брюшину. Боли, как правило, длительные, почти постоянные. Боли возникают в области проекции железы – над пупком. Носят опоясывающий характер, отдают в правое подреберье при повреждении головки или тела, левое подреберье в случае поражения хвоста. Пациент отмечает их усиления после погрешности в диете;
- синдром инсулиновой недостаточности . Из-за низкого уровня глюкагона в крови в связи с длительным воспалением поджелудочной железы, у пациентов развивается триада симптомов, напоминающих клинику сахарного диабета. У таких больных усиливается чувство голода и жажды, появляется ощущение сухости во рту. При этом кетоацидотические состояния (характеризующееся повышением уровня кетоновых тел в крови) не развиваются;
- астенический синдром – синдром «общей слабости». Довольно типичный синдром, не специфичный для данного заболевания, но, тем не менее, помогающий в диагностики. характеризуется недомоганием, раздражительность, нарушением сна и работоспособности;
- синдром диспепсический изменений проявляется снижением аппетита вплоть до анорексии, тошнотой, гиперсаливацией, рвотой без чувства облегчения;
- дискинетический синдром – нарушение кишечной перистальтики. Возникает чередование поносов и запоров, вздутием живота.
Панкреатит у детей клинически отличается от взрослой патологии разлитым характером болей (дети дошкольного возраста с трудом локализуют болевые ощущения вследствие несовершенной нервной системы), быстрым развитием воспаления и деструктивных процессов.
При этом способность тканей к регенерации у детей также выше.
Диагностика
Все методы диагностики, помогающие выявить заболевание поджелудочной железы, можно разделить на:
- анамнестический;
- физикальный метод с общим осмотром;
- инструментальные методы;
- методы лабораторной диагностики.
Для постановки диагноза в первую очередь обращают внимание на течение болезни и жалобы больного, о которых говорилось выше.
При осмотре и физикальном обследовании врач обнаруживает следующие признаки панкреатита:
- цианотичные (фиолетовые, синюшные) пятна на лице – симптом Мондора;
- пятна Грея Тернера – синюшные элементы на боках живота;
- симптом Грюнвальда – пупка;
- мелкоточечные бордово-красные пятнышки (ангиомы) до 4 мм по всему кожному покрову и в особенности в левом подреберье – симптом Тужилина (следствие повреждения капилляров из-за вышедших в кровь ферментов при обострении процесса);
- болезненность точек проекции поджелудочной железы (зона Шоффара, точка Мейо-Робсона и др.).
Среди инструментальных методов, которые играют большую роль в диагностике панкреатита, следует отметить:
- ФГДС;
- Лапароскопию;
- ЭРХПГ.
Лабораторная диагностика предполагает проведение параклинических исследований (анализ крови, мочи, кала) и специфический анализов:
- определение амилолитический активности мочи больного;
- соотношение ферментов амилазы и липазы в сыворотке крови;
- изучение каталитической способности фосфолипазы, эластазы и других ферментов;
- зондовый тест (секретин-панкреозиминовый);
- определение уровня острофазовых показателей (лейкоцитоз, и др.).
Лечение панкреатита
Как лечить панкреатит не знает только ленивый. В быту достаточно популярным методом является совокупность трех ограничений – голод, холод и покой. Во многом это оправдано, и именно данные рекомендации лежат в основе всех терапевтических манипуляций при данном заболевании.
С другой точки зрения, всё лечение панкреатита можно разделить на два больших блока – хирургический и консервативный. Применение той или иной тактики зависит от морфологических изменений органа, тяжести состояния больного и фазы/периода заболевания.
Основными целями терапии являются:
- купирование абдоминальной боли;
- функциональный покой поджелудочной железы (временное «выключение» ее из работы);
- коррекция метаболических нарушений, вызванных обострением;
- профилактика осложнений.
Медикаментозное лечение

Лечение лекарственными средствами, как и другие способы, не требующие инвазивного вмешательства, относят к консервативной терапии.
Острый панкреатит подлежит обязательной госпитализации в хирургическое отделение, но, тем не менее, легкие его формы лечат медикаментозно (обезболивающие препараты, спазмолитики, инфузионная терапия), холодным компрессом на область живота и голодом.
Консервативное лечение хронического панкреатита преследует своей целью облегчить состояние больного (прежде всего купировать боль), увеличить сроки ремиссии и сократить до минимума эпизоды обострения заболевания.
Любые лекарственные средства должны быть назначены грамотным специалистом и сверены с клиническим фармакологом, т.к. причин для абдоминальной боли может быть множество.
В случае длительного и интенсивного болевого синдрома пациенту однократно или в виде курса назначается прием ненаркотических анальгетиков , как правило это лекарства из группы НПВС (). Например, Парацетамол по 1000 мг 3р/сут или Трамадол 800 мг 1р/сут .
С этой же целью назначаются противосудорожные средства (Прегабалин) и спазмолитики (Но-шпа) .
В качестве восполнения нарушенных функций поджелудочной железы используются препараты ферментов – Панкреатин, Креон .
Для купирования диспепсических явлений применяются Церукал (противорвотное средство) и Мотилиум .
Хирургическое лечение
Хирургическое лечение панкреатита проводится пациентам как с острым, так и с хроническим течением. Условно все методы делят на радикальные и паллиативные (органосохраняющие).
В первом случае происходит иссечение (резекция) некротизированных участков железы, во втором – установка дренажей для ликвидации абсцессов, некрсеквестрэктомия.
Показаниями к операции являются:
- тяжелые формы острого панкреатита, при которых комплексное консервативное лечение оказалось не эффективным;
- закупорка выводных протоков железы;
- случаи некроза тканей поджелудочной объемом более 50%;
- распространение некротических процессов забрюшинно;
- инфицирование некротизированных тканей;
- хронический панкреатит, резистивный к консервативному лечению;
- осложненный хронический панкреатит (желтухой, свищами, кистами);
- на фоне заболеваний желудка, двенадцатиперстной кишки;
- подозрение на .
При резекционных операциях может удаляться часть железы (головка вместе с участком двенадцатиперстной кишки) или хвост.
Возможна и тотальная панкреатическая резекция. Из дренажных операций большое распространение получили методы Пестова (1 и 2), Дюваля и пластика главного панкреатического протока.
Дополнительные и альтернативные методы лечения в домашних условиях
Хирургия и медикаменты совсем не главные способы того, как лечить панкреатит. На первый план выходит изменение образа жизни, которое включает в себя множество пунктов (диету, отказ от вредных привычек, избегание стрессов и т.д.). Особенно это касается лечения хронического панкреатита.
При обострении процесса терапию начинают с обеспечения полного покоя больному. На живот кладется холод, а из рациона убирается абсолютно любая еда – первые несколько дней (чаще всего три) голодовка.
Питание в дальнейшем

После того, как острые признаки панкреатита купировались, можно постепенно давать пациенту есть. Основные рекомендации по рациону такие:
- питание дробное (до 6-8 раз в сутки);
- с 5-го дня заболевания в диету включают молочные продукты, а также продукты, содержащие растительные белки;
- в конце первой недели рацион расширяют – добавляют больше углеводов и немного жиров;
- необходимо соблюдать щадящий режим питания: пищу перетирают, подают оптимально теплой;
- запрещены черный хлеб, пряные продукты, копченая, острая еда, консервы и соления, чай, кофе, шоколад, алкоголь, газировка.
Диета и лечение медикаментозными средствами в комплексе дают хороший положительный эффект.
Профилактика панкреатита
Основным профилактическим методом обострения панкреатита, симптомы и лечение которого рассмотрены выше, продолжает оставаться специфическая диета, хотя четкого научного обоснования под собой не имеет. Есть предположения, что в большей степени провоцируют развитие заболевания не столько продукты питания, сколько их неумеренное употребление, сопутствующее ожирение и слабая перистальтика желудочно-кишечного тракта.
Согласно данным проведенных когортных исследований, воздержание от употребления спиртных напитков и курения на самом деле снижают риск обострений панкреатита и его прогрессирования. Лицам с желчнокаменной болезнью и другими патологиями билиарной системы в качестве профилактической меры может быть показана холецистэктомия.
Обобщая все известные данные, в качестве рекомендаций больному панкреатитом следует предложить:
- дробное питание умеренными порциями;
- разнообразие в рационе, при этом употребление пищи с низким уровнем жиров и холестерина;
- выбор продуктов с высоким содержанием пищевых волокон (фрукты, овощи, зерновые);
- отказ от вредных привычек;
- борьба с гиподинамией, т.е. сохранение физической активности;
- борьба с лишним весом;
- своевременное лечение заболеваний, в т.ч. ЖКТ.
Прогноз
Прогноз для жизни и работоспособности больного во многом определяется течением заболевания, наличием осложнений, требующих хирургического вмешательства, возрастом и наличием вредных привычек. Так, при продолжающимся злоупотреблении спиртным, риск смерти возрастает на 60%.
Качество жизни пациента коррелирует с сохранением болевого синдрома и выраженностью экзокринной недостаточности в исходе панкреатита. В целом, при соблюдении профилактических мер и при своевременно оказанной помощи прогноз для жизни благоприятный.
Видеозаписи по теме
Интересное